- Потеря веса
- Тошнота
- Повышенная температура
- Вздутие живота
- Сухость во рту
- Понос
- Сухость кожи
- Налет на языке
- Боль вверху живота
- Отрыжка
- Пониженное артериальное давление
- Бледность
- Сахарный диабет
- Острая боль в животе
- Обезвоживание
- Рвота без облегчения
- Появление красных пятен на груди и животе
Панкреатит представляет собой группу заболеваний в комплексе с сопутствующими им синдромами, течение которых сопровождается общим для них фактором, в качестве которого выступает воспаление поджелудочной железы. Панкреатит, симптомы которого проявляются из-за того, что не происходит выброса выделяемых железой ферментов в двенадцатиперстную кишку, протекает с активизацией этих ферментов непосредственно в железе, за счет чего происходит постепенное ее разрушение, иными словами – самопереваривание.
- Описание заболевания
- Причины
- Классификация
- Острый панкреатит
- Хронический панкреатит
- Приступ панкреатита
- Алкогольный панкреатит
- Реактивный панкреатит
- Диагностика
- Лечение
Общее описание
Следует сразу отметить, что описанная специфика процессов, актуальная для панкреатита, носит весьма серьезный характер, потому как и токсины, и ферменты, активное выделение которых при этом происходит, нередко направляются прямо к кровотоку, а это, в свою очередь, может спровоцировать серьезное повреждение целого ряда органов, таких как печень, сердце, головной мозг, почки, легкие. При развитии на этом фоне кровоизлияния в область поджелудочной железы не исключается возможность наступления летального исхода.
Сама по себе поджелудочная железа, если вдаваться в ее анатомические особенности, представляет собой достаточно длинный орган (собственно железу), прикрытую 12-перстной кишкой. Железа эта принимает непосредственное участие в процессах, связанных с пищеварением, содействует регуляции обменных процессов и т.д. Течение панкреатита, помимо существующей его классификации, возможно в двух основных формах, а именно в форме острой или в форме хронической. За счет ферментов, сохраняемых в железе и из-за которых происходит в таком случае развитие патологического состояния, в целом обеспечивается помощь в переваривании кишечником жиров, белков и углеводов, а вот гормоны этой железы (такие как инсулин и пр.), отвечают за регуляцию в крови уровня глюкозы.
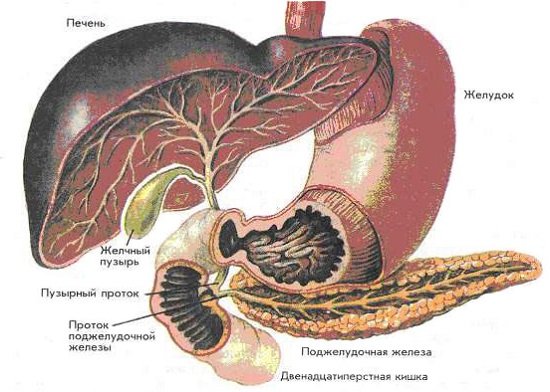 Анатомическое расположение железы меланомы
Анатомическое расположение железы меланомы
Панкреатит: причины
При рассмотрении тех факторов, которые способствуют развитию панкреатита, можно сказать, что привести к развитию панкреатита могут нарушения, связанные с оттоком желчи, а также особенности питания (к примеру, потребление жирной и обильной мясной пищи, стрессы, наследственная предрасположенность, алкоголь и пр.).
Спровоцировать панкреатит могут и различные заболевания, такие как грипп, аппендицит, герпес, гастрит, аллергия (пищевая) и т.д. Учитывая же ту особенность, что железа находится достаточно глубоко, диагностирование именно заболевания, напрямую связанного с ней, в определенной мере усложнено. Спровоцировать развитие воспалительного процесса в поджелудочной железе может, к примеру, травма (попадание в живот мячом и пр.).
В особой группе риска по предрасположенности к панкреатиту относятся, прежде всего, мужчины, не отказывающие себе в употреблении алкоголя и в переедании, помимо них к группе риска относятся женщины в период беременности и в ранние послеродовой период. В целом же встречается панкреатит у детей, молодых людей и взрослых, вне зависимости от возраста и других специфических особенностей.
Выделим в отдельности те факторы, которые способствуют развитию воспалительного процесса, актуального при панкреатите:
- чрезмерное употребление алкоголя, отравление алкоголем (в т.ч. и хронический алкоголизм);
- заболевания соединительной ткани;
- заболевания желчного пузыря и путей;
- травмы живота;
- заболевания 12-перстной кишки;
- сосудистые заболевания;
- инфекционные заболевания;
- нарушение диеты;
- расстройство оттока желчи;
- сахарный диабет;
- употребление определенных медпрепаратов (глюкокортикостероидные гормоны, антибиотики, эстрогены, антикоагулянты и т.д.);
- наследственная предрасположенность;
- цирроз печени;
- эндоскопические манипуляции, оперативное вмешательство;
- паразитарные заболевания;
- аллергии.
Как нами уже отмечено, панкреатит может быть острым или хроническим, при этом развитие хронической его формы возможно на фоне предшествующей острой формы этого заболевания. Кроме того, хроническая форма панкреатита может развиться по причине атеросклероза, заболеваний печени, язвенного колита, заболеваний щитовидной железы и пр.
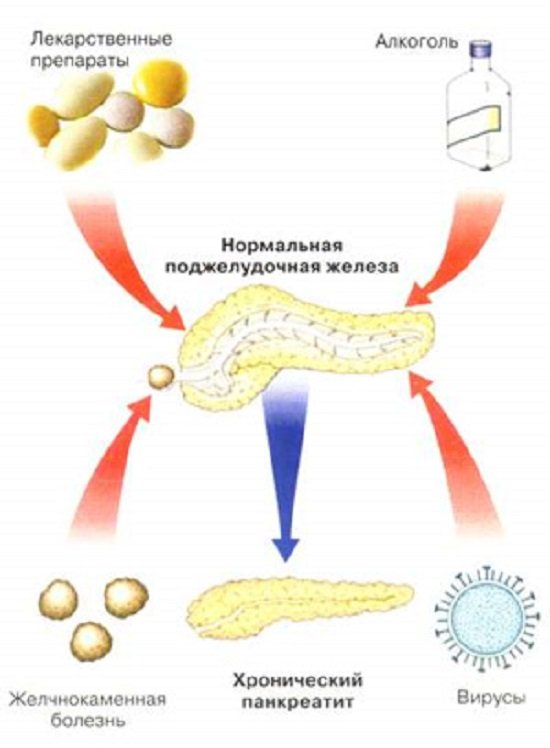 Воздействие на железу, приводящее к панкреатиту
Воздействие на железу, приводящее к панкреатиту
Классификация болезни
Панкреатит рассматривается в различных источниках в собственных отличных друг от друга классификациях. Первая из таких классификаций появилась в начале 1946 года, в частности она была ориентирована на выделение клинических особенностей, сопровождающих течение хронической формы панкреатита на фоне употребления больными алкоголя. Позднее, в 1963 году, создан был новый вариант классификации, заключающей в себе описание этиологических факторов и морфологических характеристик в комплексе с обоснованием актуальности взаимосвязи, существующей между ними. Уже после этого стали появляться указанные изначально варианты классификаций с дополнениями и правками.
Наиболее «свежим» вариантом классификации стала классификация, созданная в 2007 году, в ней, в зависимости от характера течения панкреатита выделяют следующие его формы:
- панкреатит острый;
- панкреатит острый рецидивирующий;
- панкреатит хронический;
- панкреатит хронический в обостренной форме течения.
Как нами уже было отмечено, хронический панкреатит может развиться из предшествующего острого панкреатита, причем именно в таком варианте, как правило, и проявляет себя это заболевание, то есть переходом от одной формы к другой. Градация (последовательность, нарастание) между острой рецидивирующей формой заболевания и обострением формы хронической носит весьма условный характер. Возникновение у пациента панкреатического синдрома (включающего в себя болевой синдром, липаземию и амилаземию) в срок менее полугода с момента начала появления панкреатита принято определять как рецидив острой его формы, если же речь идет о сроке более полугода, то здесь уже рассматривается обострение хронической формы заболевания.
В соответствии с особенностями поражения железы, при котором объем этого поражения указывает на размеры участка ее омертвения, выделяют следующие формы панкреатита:
- Отечная форма (в данном варианте рассматривается омертвение единичных панкреацитов, при котором не образуются характерные островки некроза);
- Панкреатонекроз (или деструктивная форма заболевания), который, в свою очередь, может соответствовать по характеру поражения следующим вариантам форм:
- панкреатонекроз мелкоочаговый;
- панкреатонекроз среднеочаговый;
- крупноочаговый панкреатонекроз;
- панкреатонекроз тотально-субтотальный.
Указанное определение, «панкреатонекроз», в большей мере патологоанатомическое, чем клиническое, по этой причине, соответственно, определять его как диагноз неправильно. Тотально-субтотальный панкреатонекроз определяет собой такого рода деструктивные процессы в железе, при которых поражению подвергаются все ее отделы, то есть хвост, тело и головка. Исключительно тотальная форма панкреатонекроза на практике не встречается.
Существуют и определенные фазы панкреатита, которые рассматриваются в рамках острой его формы:
- фаза ферментативная (в пределах трех-пяти суток);
- фаза реактивная (в пределах от 6 до 14 суток);
- секвестрационная фаза (от 15 суток);
- фаза исхода (от полугода и более с момента начала появления панкреатита).
Актуальным моментом в течении этого заболевания является и летальность, что также определяет для нее соответствующие позиции в классификации, всего их две:
- ранняя летальность – происходит в результате развития полиорганной недостаточности;
- летальность поздняя – происходит в результате развития гнойно-септических форм осложнений, проявляющихся при деструктивном панкреатите (гнойно-некротический парапанкреатит).
Что примечательно, статистические данные указывают на то, что порядка 50% пациентов с панкреатитом в деструктивной форме или с панкреонекрозом злоупотребляют алкоголем, который, как мы уже выделили, служит серьезным фоном для развития заболевания. Помимо этого известно, опять же, на основании статистических данных, что у 20% пациентов панкреатит развился в качестве осложнения желчнокаменной болезни.
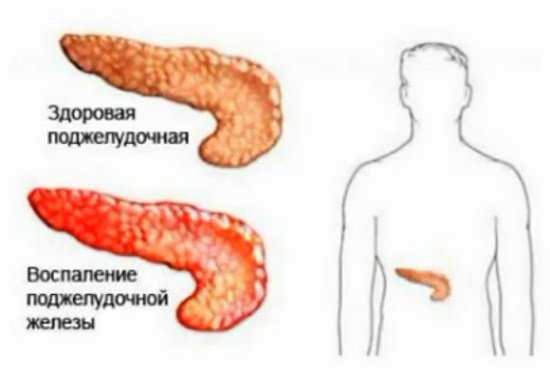 Структурные изменения железы при панкреатите
Структурные изменения железы при панкреатите
Острый панкреатит: симптомы
Острый панкреатит под собой подразумевает, соответственно, острую форму проявления асептического воспаления, которому подвергается поджелудочная железа. Основу заболевания составляет некробиоз панкреатоцитов в комплексе с ферментной аутоагрессией, в результате которых впоследствии развивается некроз железы и ее дистрофия, помимо этого к процессу присоединяется также вторичная гнойная инфекция.
Заболевание в этой форме, несмотря на то, что в его лечении применяются современные варианты методик, основанные на реализации мер консервативного лечения и лечения оперативного, характеризуется, тем ни менее, достаточно высокой степенью летальности. Так, в общем плане она составляет порядка 7-15%, а в случае развития деструктивных форм панкреатита может достигать 40-70%.
Останавливаясь конкретно на симптоматике этой формы, отметим, что четкой клиникой острый панкреатит не располагает, а потому его диагностика подразумевает под собой необходимость в ряде исследований.
У больных отмечаются жалобы на появление острой боли в животе, что сопровождается тошнотой и рвотой без облегчения (рвота – в виде дуоденального содержимого, которое, в свою очередь, подразумевает под собой наличие в составе рвотных масс пищеварительных соков, слизи, желчи, перевариваемой пищи, слюны и пр.). Также отмечается вздутие живота, сухость во рту, отрыжка. На фоне интоксикации с сопутствующей рвотой у пациентов происходит нарушение водно-электролитного баланса, а также происходит обезвоживание. С левой боковой стенки живота нередко появляются синюшные пятна, в некоторых случаях у них желтоватый оттенок (данный симптом определяется в качестве симптома Грея Тернера). Также могут появиться пятна в области возле пупка.
Прогрессирующее течение острой формы панкреатита может сопровождаться стремительным ухудшением общего состояния больного, что сопровождается учащением пульса, повышением температуры, снижением артериального давления, бледностью кожных покровов (она может смениться землисто-серым оттенком), лицо может обрести характерное заострение черт.
Осмотр определяет вздутие живота, появление признаков, указывающих на парез желудка и кишечника (что проявляется в отсутствии сокращений). Осложнения острого панкреатита могут проявляться в осложнениях и со стороны тех органов, которые находятся в области брюшины, и со стороны органов, сосредоточенных в других областях, то есть за ее пределами. Главная группа осложнений включает в себя нагноения сальниковой сумки, осложнения внутрибрюшинные, язвы ЖКТ, перитонит, легочную пневмонию и легочные абсцессы, экссудативный плеврит (при котором в плевральной полости происходит накопление жидкости). Нередко острому панкреатиту сопутствует также гепатит и нарушения в углеводном обмене, что проявляется в виде нарушения в крови уровня сахара, а также в появлении его в моче.
Основу симптоматики панкреатита в любом случае составляет боль, которая возникает из-за актуальных для него процессов по части оттока секрета железой. Выражается это в виде напряженного состояния капсулы железы, а также в виде повышения давления в области солнечного сплетения. Исключительным условием для появления болевого синдрома служит тот фактор, что в поджелудочной железе сосредоточено множество нервных окончаний, вовлекаемых в весь процесс. Длительность проявления болевых ощущений может составлять как несколько часов, так и достигать двух суток (не исключается и удлинение этого срока). Что касается интенсивности актуальных болевых ощущений, то она определяется тяжестью течения собственно воспаления в железе. При ее отеке боль может появиться в интенсивной резкой форме. В некоторых случаях течения заболевания симптоматика панкреатита может проявляться в форме болевых ощущений, отдающих к области сердца и грудной клетки. Диагностика панкреатита в этом случае должна учитывать подобный вариант.
Также панкреатит может сопровождаться следующими симптомами:
- снижение веса;
- метеоризм;
- появление белого налета на языке;
- симптоматика гиповитаминоза (появление «заед» в уголках рта, ломкость волос, шелушение и сухость кожи и пр.);
- тошнота и рвота;
- появление «рубиновых капелек», локализующихся в области живота и груди.
Перечисленные симптомы не обязательно сочетаются друг с другом, более того, они вовсе не всегда свидетельствуют о панкреатите, однако их появление в любом случае не следует игнорировать.
Мы уже отмечали, что хроническая форма панкреатита может развиться на фоне формы острой, однако не исключается и вариант, при котором острый панкреатит развивается и на фоне хронической его формы, причем в любом случае острый панкреатит никак не связан с понятием обострения хронической формы панкреатита.
После перенесения больными острого панкреатита у них в поджелудочной железе появляются псевдокисты, которые, в свою очередь, за счет собственного увеличения в размерах и накопления в полостях патологической жидкости, а также за счет производимого таким образом сдавления органов, находящихся в непосредственной близости к ним, могут стать причиной появления болевых ощущений. Помимо этого может нарушиться и процесс продвижения в желудке и 12-перстной кишке пищи, не исключается и возможность нагноения псевдокист.
В некоторых случаях отечность или склероз, появившиеся в области анатомического сосредоточения в поджелудочной железе ее головки, становятся причиной проявления клинической картины, аналогичной сдавлению желчных протоков, а также протока поджелудочной железы. Такого типа картина характерна при развитии опухоли головки, на основании чего такая форма панкреатита определяется как псевдотуморозная форма. Из-за актуальности нарушения в подобном течении оттока желчи нередко развивается механическая желтуха.
Преимущественным образом гибель больных острым панкреатитом в течение срока первых дней с момента его возникновения происходит из-за эндогенной интоксикации, которая, в свою очередь, сопровождается развитием гиповолемического шока, острой почечной недостаточности и отека головного мозга.
Хронический панкреатит: симптомы
Панкреатит в хронической форме – заболевание достаточно распространенное, его основные проявления сводятся к появлению периодических или постоянных болевых ощущений, а также к проявлению признаков эндокринной и экзокринной недостаточности. В плане актуальных процессов происходят патологические изменения паренхимы необратимого характера в поджелудочной железе, что заключается в ее сморщивании, пролиферативном фиброзе, с исчезновением в некоторых местах ацинусов. Помимо этого происходит стриктура протока (то есть происходит его органическое сужение), происходит формирование в нем конкрементов (плотных образований, камней) или в тканях железы.
Проявляется панкреатит с минимумом клинических проявлений, а в некоторых случаях наблюдается маскирование этой формы панкреатита под другие заболевания, возникающие в органах брюшной полости (к примеру, грыжа в пищеводном отверстии диафрагмы, дискинезия желчных путей, хронический холецистит, язвенная болезнь 12-перстной кишки или желчных путей и пр.). Учитывая подобный характер течения этого заболевания, установление истиной частоты его возникновения в принципе невозможно.
Хронический панкреатит располагает собственной классификацией, в нем выделяют следующие формы:
- токсико-метаболический панкреатит;
- панкреатит идиопатический;
- наследственный панкреатит;
- аутоиммунный панкреатит;
- панкреатит обструктивный;
- рецидивирующий панкреатит;
- первичный и вторичный панкреатит.
Панкреатит первичный, в соответствии с применяемой классификацией М. И. Кузина, может быть алкогольным, возникшим в результате нарушений в питании, на фоне нарушений обменного масштаба. Помимо этого, в данной форме хронический панкреатит проявляется как панкреатит лекарственный (соответственно, на почве приема определенных препаратов, его провоцирующих), а также как панкреатит неизвестной природы возникновения.
В соответствии с этой же классификацией панкреатит выделяется вторичный и посттравматический. Посттравматический панкреатит возникает на фоне тупой травмы поджелудочной железы, открытой ее травмы, а также на фоне предшествующих интраоперационных повреждений, проведения исследования протоков поджелудочной железы и желчных протоков при наполнении их контрастным веществом для последующего наблюдения посредством применения рентгеновской установки (метод ЭРПХГ). Что касается вторичного панкреатита, то здесь выделяют холангиогенный панкреатит, в т.ч. лимфогенный холецистопанкреатит (возникающий на фоне папиллостеноза, холедохолитиаза), панкреатит, развивающийся на фоне заболеваний ЖКТ, эндокринопатий, окклюзий ветвей брюшной аорты, а также иных факторов этиологического масштаба.
Что касается собственно интересующей нас части, заключающейся в симптоматике хронического панкреатита, то здесь, как правило, в качестве основного клинического признака заболевания выступает экзокринная недостаточность. Проявляется такая недостаточность невозможностью выработки железой требуемого количества ферментов. Нередко на фоне перенесения острой формы заболевания формируются псевдокисты, которые, за счет увеличения их в размерах и накопления патологической жидкости, приводят к сдавлению органов, их окружающих. Это, в свою очередь, приводит к появлению болевых ощущений, а также к нарушению движения в 12-перстной кишке и в желудке пищи. Не исключается также возможность нагноения на этом фоне псевдокист.
В некоторых случаях в результате склеротических процессов, происходящих в головке поджелудочной железы, проявляется клиника, сходная с клиникой при сдавлении протоков путей вывода желчи с протоком поджелудочной железы. Указанный вариант течения актуален при развитии в головке железы опухолей, потому данная форма течения панкреатита определяется как псевдотуморозная форма. За счет актуального нарушения оттока желчи при подобном течении панкреатита может развиться механическая желтуха. При механической желтухе кожа становится желтой, аналогичному поражению подвергаются также склеры и слизистые. Из-за развития этой формы желтухи состояние пациентов подвергается значительному ухудшению, из-за чего, соответственно, утяжеляется и течение основного заболевания, которым является, собственно, хронический панкреатит. Симптомы этой формы панкреатита могут определить и переход к острой его форме, однако его не рассматривают как обострение панкреатита ввиду несоответствия данному состоянию.
Хронический панкреатит является медленно прогрессирующим воспалительным процессом, воспаление, как мы уже отметили, подвержено стадиям регрессии, то есть оно периодически, то обостряется, то затихает. В конечном итоге происходит атрофия органа, фиброз либо его кальцинирование, течение заболевания со временем приводит к замещению тканей в железе (нормальная ткань в ней замещается тканью рубцовой).
 Панкреатит у детей: основные положения по хронической форме заболевания
Панкреатит у детей: основные положения по хронической форме заболевания
Приступ панкреатита: симптомы
Приступ панкреатита сопровождается симптоматикой в виде болевых ощущений, возникающих с верхней половины живота и отдающих к спине. Появляются эти болевые ощущения после еды, длиться могут в течение многих часов, но в некоторых случаях длительность их проявления достигает срока нескольких дней. Часто состояние приступа панкреатита сопровождается тошнотой и рвотой, развитием желтухи. Длительное течение приступа приводит к возникновению обильного стула с характерным жирным блеском, а также к потере больным веса.
При появлении приступа панкреатита необходима срочная госпитализация, потому как в противном случае у больного может развиться ряд осложнений, непосредственным образом связанных с этим органом, одним из них является омертвение его части.
Алкогольный панкреатит: симптомы
Алкогольный панкреатит является хронической формой заболевания, появляется он у пациентов, злоупотребляющих алкоголем. Симптоматика проявляется в частности после употребления в пищу кислых и острых продуктов, а также после употребления в пищу свежих овощей и фруктов. Иногда признаки заболевания могут проявляться аналогично признакам желчной колики в достаточно выраженных проявлениях в форме болевых ощущений в области правого подреберья (с распространением ее к спине), а также с появлением рвоты, в которой обнаруживается примесь желчи.
Ранние стадии заболевания сопровождаются появлением запора, который сочетается с гипомоторной формой дискинезии. Постепенно стул становится неустойчивым, отмечается чередование состояний поноса с запором. Понос (диарея) является основным «спутником» пациентов с алкогольным панкреатитом.
Реактивный панкреатит: симптомы
Реактивный панкреатит, как и панкреатит в целом, развивается на фоне неправильно функционирующей поджелудочной железы, что, в свою очередь, происходит из-за ее воспаления. На начальной стадии реактивная форма панкреатита сопровождается постоянной изжогой, частым появлением состояния вздутия живота, отрыжками. У больных появляется отвращение к жирным продуктам, отмечается острая непереносимость запахов, свойственных им.
Уже при появлении указанных признаков следует обратиться за врачебной помощью. Само по себе заболевание в этой форме опасным не является, но при исключении обращения к врачу как необходимости оно начнет прогрессировать, переходя к еще более серьезной своей форме. Данная же форма панкреатита рассматривается в качестве первой реакции со стороны организма на неправильность питания. В большинстве случаев развивается панкреатит у взрослых мужчин, что связано с частым пренебрежением к потребляемой пище, а также с периодическим употреблением алкогольных напитков.
Учитывая возрастание давления, оказываемого в таком случае на желчный пузырь и 12-перстную кишку, происходит блокирование оттока панкреатического сока, это, в свою очередь, становится причиной прогрессирования заболевания. Как и в других формах, нередко реактивный панкреатит – причина других, уже имеющихся у больного человека заболеваний (цирроз печени, желчекаменная болезнь, гастрит, гепатит и пр.). Возникнуть он может и в результате удара, за счет разрыва тканей, что приводит также и к невозможности прохождения ферментов, вырабатываемым желудком, к 12-перстной кишке. Это становится причиной самопереваривания желудка и, как следствие, разрушения тканей железы.
Признаки реактивного панкреатита заключаются в появлении сильных режущих болевых ощущений, возникающих под ребрами, а также в появлении регулярной икоты и непрекращающейся постоянной рвоты. Болевые ощущения также могут сменяться в области их локализации, что определяется исходя из конкретной области воспаления. Так, на воспаление дна органа указывает боль в области правого подреберья, на воспаление тела органа указывает боль в области под лопаткой, а на воспаление его шейки – боль в области правого подреберья.
Помимо перечисленных симптомов у больного могут возникнуть проблемы с аппетитом (потеря аппетита вплоть до появления отвращения к пище), в более запущенном варианте течения заболевания отмечается повышенное слюноотделение, периодически появляющиеся приступы тошноты, вздутие живота. Реактивный панкреатит у детей нередко сопровождается диареей (она имеет постоянный характер проявления), повышенной температурой и, опять же, потерей аппетита.
Диагностирование
Диагностика панкреатита подразумевает под собой следующие методы:
- анализ крови и кала;
- копрограмма (позволяет определить особенности переваривающих функций ЖКТ, а также выявить актуальную недостаточность переваривания углеводов, белков и жиров);
- УЗИ (исследуются области желчного пузыря, печени, желчных протоков, и, собственно, поджелудочной железы);
- КТ (компьютерная томография, при которой исследуются в целом органы, сосредоточенные в брюшной полости).
Лечение панкреатита
Лечение панкреатита зависит от степени тяжести свойственного ему течения. При отсутствии осложнений (при поражении легких, почек) панкреатит в острой форме проходит. Основа его лечения заключается в обеспечении больному условий покоя, в частности подразумевается покой для пораженного органа, что обеспечивается за счет голодания в период нескольких суток. Также в определении мер лечения отталкиваются от цели поддержания свойственных организму жизненных функций, при одновременном недопущении развития осложнений. При необходимости введения специфического типа препаратов может потребоваться госпитализация.
Формирование ложных кист может послужить причиной для проведения операции по их удалению.
Блокировка камнем желчного протока или протока железы может привести к острому приступу продолжительностью в срок нескольких дней. При запущенной или осложненной форме панкреатита лечение может потребовать обеспечения внутривенного питания длительностью в пределах 3-6 недель (определяется конкретный срок состоянием пациента при учете восстановления нормального состояния органа). Легкие случаи течения заболевания подобных манипуляций не требуют, достаточно ограничиться соответствующей диетой. Диета при панкреатите применяется №5, существует она в двух вариантах, рассчитанных на применение в рамках стадии обострения или в стадии ремиссии.
 Диета №5 при панкреатите
Диета №5 при панкреатите
При хроническом панкреатите лечение ориентировано на облегчение боли, далее – на планирование соответствующей диеты с ограничением потребления продуктов, насыщенных жирами и углеводами. Дополнительно могут быть назначены панкреатические ферменты, применяемые в качестве меры заместительной терапии, а также для понижения уровня выработки ферментов и для покоя по части функционирования органа поджелудочной железы.
В любом из вариантов форм панкреатита исключается употребление спиртного.
При появлении симптоматики, указывающей на возможное наличие панкреатита, необходимо обратиться к гастроэнтерологу.
Понравилась статья? Поделись с друзьями в соц.сетях:Если Вы считаете, что у вас Панкреатит и характерные для этого заболевания симптомы, то вам может помочь врач гастроэнтеролог.